Por Marcelo Pellegrini - marcelo.pellegrini.filho@usp.br
 Publicado em 16/novembro/2011 |
Publicado em 16/novembro/2011 |  Editoria : Saúde |
Editoria : Saúde |
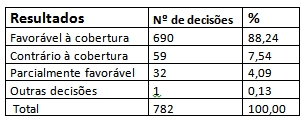
Planos de saúde se recusam a arcar com despesas de tratamentos caros, como câncer e doenças do coração, de acordo com levantamento realizado pela Faculdade de Medicina da USP (FMUSP). O estudo denominado Judicialização da assistência médica suplementar, desenvolvido pelo pesquisador Mário Scheffer, analisou 782 decisões judiciais relacionadas à exclusão de cobertura de planos de saúde, julgadas em segunda instância pelo Tribunal de Justiça do Estado de São Paulo (TJSP), em 2009 e 2010.
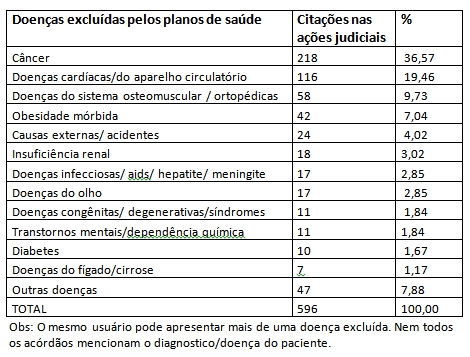
A análise dos processos revelou que os procedimentos mais negados pelas operadoras foram a quimioterapia e a radioterapia, ambos tratamentos de combate ao câncer. Juntos, correspondem a 35,95% das ações judiciais que mencionam procedimentos médicos recusados pela cobertura. No que se refere aos insumos, as órteses, próteses, exames diagnósticos e medicamentos foram os mais excluídos pelos planos de saúde.
“O que chega à Justiça é apenas a ponta do problema. Antes, muitos já tentaram solução junto ao plano de saúde, Agência Nacional de Saúde Suplementar (ANS) e Portal do Consumidor (Procon), mas não conseguiram receber o atendimento do plano de saúde”, relata Scheffer.
Segundo o pesquisador, como estes tratamentos são prescritos para casos urgentes, a atitude mais comum das famílias, diante da negativa do plano de saúde, é arcar com os custos particulares ou buscar o atendimento na rede pública, o que sobrecarrega e onera o Sistema Único de Saúde (SUS).
Ações judiciais
O estudo demonstrou que em 88% dos casos a Justiça foi favorável ao usuário, em segunda instância, obrigando o plano de saúde a arcar com a cobertura negada. Enquanto, em apenas 7,5% das decisões, o juiz foi a favor do plano de saúde e negou a cobertura total ou parcial dos gastos.
Segundo Scheffer, a maioria das decisões dos processos analisados foram fundamentadas no Código de Defesa do Consumidor, seguido da Lei dos Planos de Saúde ( Lei 9656/98) e da Constituição Federal.
Aids
Entre as surpresas obtidas no levantamento está o número de ações movidas devido à recusa em arcar com os custos do tratamento de Aids. De 1999 a 2004, a doença era a terceira mais excluída pelas operadoras, porém, agora aparece em apenas duas das ações judiciais analisadas.
Isso, de acordo com Scheffer, reforça a tese de que os planos excluem tratamentos de alto custo. “Atualmente, a Aids tem tratamento 100% garantido pelo SUS. Os pacientes adoecem e internam com uma frequência muito menor, restando aos planos de saúde cobrir poucos exames e consultas”, explica.
Outro dado inesperado é o aumento da recusa no atendimento de pacientes em casos de obesidade mórbida. “O tratamento está sendo recusado sob a alegação de que trata-se de cirurgia estética e não de um problema que gera graves riscos à saúde”, afirma.
Grupos de doenças excluídas pela cobertura dos planos de saúde citadas nos processos movidos no TJSP, em 2009 e 2010
Scheffer indica, como uma das causas dos abusos cometidos pelas operadoras, a omissão da Agência Nacional de Saúde, que não cumpre o seu papel de reguladora e fiscalizadora dos planos de saúde.
Mais informações: email mscheffer@uol.com.br